Thạc sĩ - Bác sĩ CK II
ĐOÀN VŨ
CHUYÊN NGÀNH:
- Phẫu thuật tái sinh xương (GBR) là gì?
- Các loại vật liệu sử dụng trong ghép xương là loại nào?
- Quy trình phẫu thuật tái sinh xương (GBR)
- Quá trình lành thương sau phẫu thuật tái sinh xương (GBR)
- Lợi ích phẫu thuật tái sinh xương
- Kỹ thuật nâng xoang kín, nâng xoang hở trong cấy ghép Implant
- Đối tượng nào có thể thực hiện nâng xoang?
- Trước khi thực hiện phẫu thuật tái sinh xương cần lưu ý điều gì?
Phẫu thuật tái sinh xương (GBR) là một kỹ thuật nha khoa tiên tiến, được sử dụng để phục hồi xương hàm bị tiêu biến do mất răng, bệnh lý hoặc chấn thương. Trong quy trình này, bác sĩ sẽ sử dụng màng chắn (membrane) và chất ghép xương để ngăn cản mô mềm xâm nhập vào vùng xương, tạo điều kiện cho xương mới phát triển.
Phẫu thuật tái sinh xương (GBR) là gì?
Phẫu thuật tái sinh xương (GBR) – Guided Bone Regeneration (GBR) là một kỹ thuật nha khoa quan trọng được sử dụng để phục hồi xương bị mất hoặc suy yếu trong xương hàm ở vùng răng miệng, đặc biệt khi chuẩn bị cho cấy ghép răng Implant.
Trong quy trình này, bác sĩ sẽ sử dụng màng chắn (membrane) và vật liệu ghép xương để ngăn cản mô mềm xâm nhập vào vùng xương, tạo điều kiện cho xương mới phát triển, cần giám sát nếu màng bị lộ để ngăn nhiễm trùng.
Phương pháp này giúp tái tạo lại xương hàm và chuẩn bị một nền tảng vững chắc cho cấy ghép Implant. Phẫu thuật tái sinh xương (GBR) đặc biệt quan trọng trong các trường hợp xương hàm không đủ độ dày hoặc chiều cao.
Phương pháp tái sinh xương thường được áp dụng cho các khuyết điểm như lộ chân răng hoặc tổn thương ≥2 mm, và nên kết hợp với xương tự thân khi khuyết điểm lớn hơn.
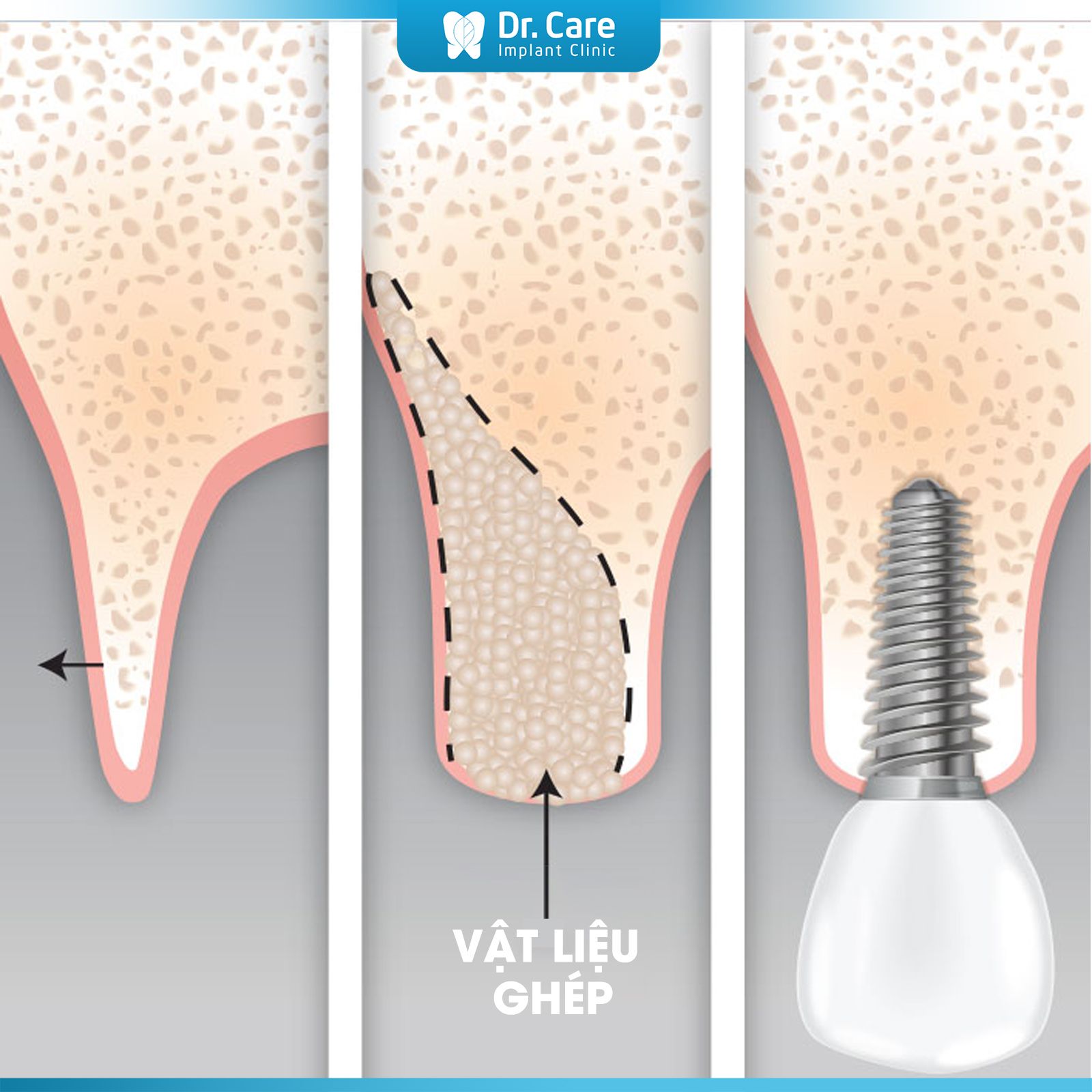
Mục tiêu chính của phương pháp GBR là tạo ra môi trường lý tưởng để xương mới phát triển GBR giúp bổ sung và tái sinh xương tại vị trí mất răng, thiếu hụt xương hàm, giúp quá trình cấy ghép Implant thành công và bền vững GBR thường được chỉ định cho những bệnh nhân bị mất xương do chấn thương, bệnh lý như viêm nha chu hoặc các dị tật bẩm sinh.
Mất xương trong vùng răng miệng, gây khó khăn khi ăn uống và nói chuyện, cũng như gây ảnh hưởng đến thẩm mỹ gương mặt. Trong những trường hợp này, phẫu thuật GBR có thể được sử dụng để tái tạo xương và khôi phục chức năng của răng cũng như thẩm mỹ gương mặt.
Các loại vật liệu sử dụng trong ghép xương là loại nào?
Các vật liệu sử dụng trong ghép xương trong quá trình tái sinh xương (GBR) có thể chia thành nhiều loại, bao gồm vật liệu tự nhiên và nhân tạo. Dưới đây là một số loại vật liệu thường được sử dụng:
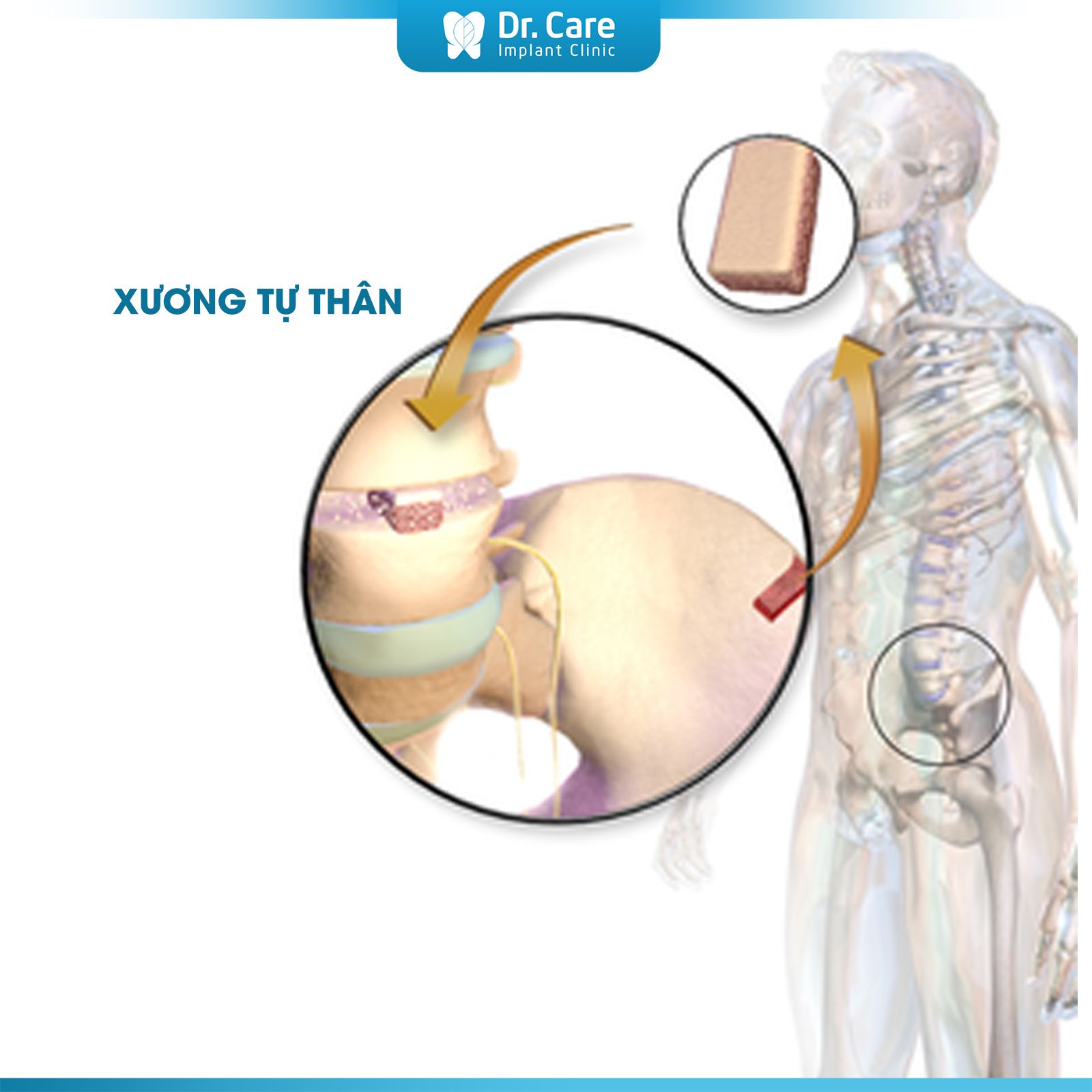
Xương tự thân (Autografts):
Đây là loại ghép xương lấy từ chính cơ thể bệnh nhân, thường từ vùng hông, cằm hoặc khu vực khác. Autografts được xem là "tiêu chuẩn vàng" vì chứa các tế bào xương sống, giúp tái tạo xương hiệu quả nhờ khả năng tự sinh xương tốt. Loại vật liệu này bao gồm tế bào xương sống và các yếu tố tăng trưởng, giúp thúc đẩy quá trình tái tạo xương. Autografts có khả năng sinh xương (osteogenesis), tức là chúng có thể tạo ra tế bào xương mới mà không cần chất ghép bổ sung.
Xương tự thân còn cung cấp khung để mô xương mới phát triển và kích thích các tế bào xương xung quanh phát triển mạnh mẽ.
Nhờ khả năng tái tạo xương mạnh mẽ, autografts giúp cấy ghép Implant đạt được độ vững chắc và bền vững cao, giảm nguy cơ tiêu xương sau khi phẫu thuật.
Tuy nhiên, nhược điểm là cần phải thực hiện phẫu thuật để lấy xương, gây thêm đau đớn cho bệnh nhân, và có thể phát sinh các biến chứng trong quá trình phẫu thuật.
Xương đồng loại (Allografts):
Allografts là xương lấy từ người hiến tặng khác, sau đó được xử lý để loại bỏ nguy cơ lây nhiễm. Loại này thường có nguồn gốc từ các ngân hàng xương và không đòi hỏi phẫu thuật thêm ở bệnh nhân. Tuy nhiên, khả năng tự sinh xương của allografts thường thấp hơn so với autografts.
Xương đồng loại có sẵn từ các ngân hàng xương, giúp giảm thời gian chờ đợi, đặc biệt khi bệnh nhân không có đủ xương tự thân. Xương đồng loại có khả năng tạo khung cho sự phát triển của xương mới từ cơ thể bệnh nhân, hỗ trợ tích cực trong quá trình hồi phục xương.
Xương dị loại (Xenografts):
Xenografts là xương có nguồn gốc từ động vật, thường là bò (Bio-Oss là một thương hiệu phổ biến). Sau khi xử lý, để loại bỏ các thành phần hữu cơ, chỉ để lại khoáng chất. Xenografts được sử dụng rộng rãi trong các ca phẫu thuật tái sinh xương và cấy ghép nha khoa. xương này trở thành một khung dẫn để xương tự thân phát triển vào và tích hợp với mô xương. Xenografts được sử dụng rộng rãi nhờ khả năng cung cấp khung cho sự phát triển xương mà không cần thêm phẫu thuật lấy xương từ bệnh nhân.
Xenografts giữ được cấu trúc xương lâu dài, không bị tiêu biến nhanh chóng, giúp duy trì hình dạng vùng ghép trong thời gian cần thiết để tích hợp với xương tự thân. Khác với xương đồng loại (allografts), xenografts không đến từ người hiến tặng nên giảm nguy cơ truyền nhiễm các bệnh lây từ người sang người.
Tuy nhiên, xương dị loại không có khả năng sinh xương như xương tự thân và cần thời gian dài hơn để đạt được kết quả hoàn thiện. Dù ít gặp, nhưng vẫn có khả năng cơ thể bệnh nhân từ chối vật liệu ghép có nguồn gốc từ động vật, dẫn đến phản ứng dị ứng hoặc biến chứng.
Vật liệu tổng hợp (Alloplastic):
Xương nhân tạo là vật liệu tổng hợp nhân tạo được sử dụng trong ghép xương, chủ yếu trong các thủ thuật tái tạo xương như phục hồi xương hàm trước khi cấy ghép Implant. Những vật liệu này thường bao gồm các thành phần như hydroxyapatite, beta-tricalcium phosphate (β-TCP), hoặc polymethyl methacrylate (PMMA), và được sử dụng rộng rãi vì tính chất osteoconductive (dẫn truyền xương), giúp xương tự nhiên phát triển vào các vùng bị thiếu xương.

Các vật liệu này được sử dụng tùy theo tình trạng của bệnh nhân và yêu cầu phẫu thuật. Khác với xương tự thân hoặc xương đồng loại, alloplasts có nguồn cung dồi dào, không phụ thuộc vào người hiến tặng hay cần phẫu thuật lấy xương từ bệnh nhân. Các vật liệu tổng hợp có thể được sản xuất với các kích cỡ và hình dạng khác nhau để phù hợp với từng loại khiếm khuyết xương.
Tuy nhiên, xương nhân tạo không chứa tế bào sống, do đó chỉ đóng vai trò dẫn truyền xương chứ không thể tự tái tạo tế bào xương mới, khiến quá trình hồi phục có thể chậm hơn.
Tỷ lệ sinh xương (osteogenesis) và thời gian tích hợp của bố loại xương autograft (xương tự thân), allograft (xương đồng loại), xenograft (xương động vật) và vật liệu tổng hợp (Alloplasts) trong quá trình ghép xương để hỗ trợ cấy ghép Implant khác nhau do tính chất và khả năng tương thích với xương tự nhiên.
Loại | Thời gian tích hợp (tháng) |
Xương tự thân | 3 - 6 |
Xương đồng loại | 4 - 6 |
Xương dị loại | 6 - 9 |
Vật liệu tổng hợp | 6 - 12 |
Để lựa chọn loại vật liệu ghép xương phù hợp sẽ phụ thuộc vào nhiều yếu tố: kích thước và hình dạng của khiếm khuyết xương, lượng xương thiếu hụt cần thiết và tình trạng sức khỏe của Cô Chú, Anh Chị. Đến thăm khám trực tiếp tại nha khoa, Bác sĩ sẽ xác định vật liệu phù hợp với mỗi trường hợp cụ thể.
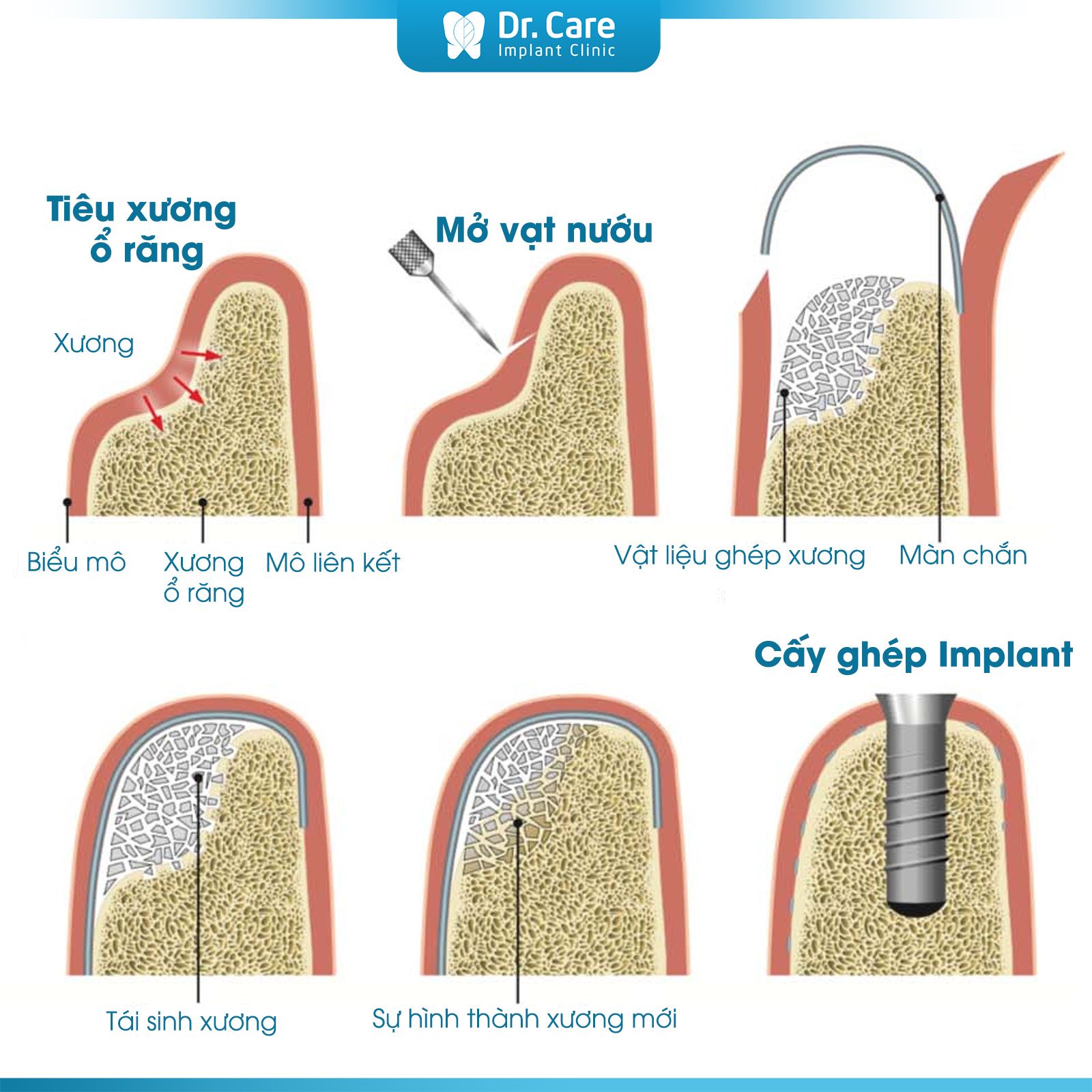
Quy trình phẫu thuật tái sinh xương (GBR)
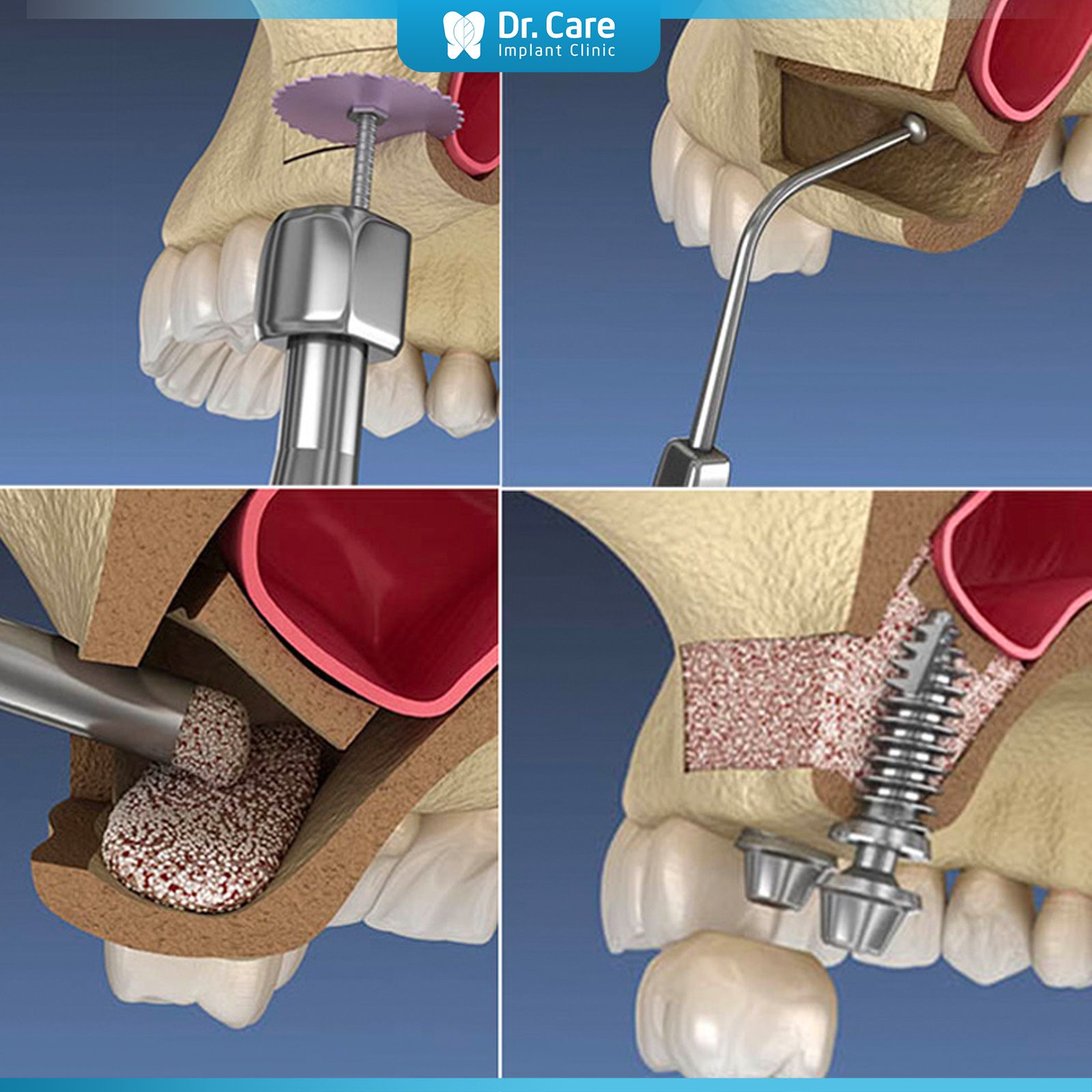
Quy trình phẫu thuật tái sinh xương (GBR) là một thủ thuật nha khoa quan trọng, giúp tái tạo xương hàm trong những trường hợp mất răng tiêu xương hàm chuẩn bị nền tảng cho việc cấy ghép Implant. Quy trình này gồm các bước chính sau:
Chuẩn bị vùng phẫu thuật.
Đặt vật liệu ghép.
Đặt màng chắn (membrane)
Khâu đóng vết mổ.
Chuẩn bị vùng phẫu thuật
Trong bước chuẩn bị vùng phẫu thuật cho quá trình GBR, bác sĩ sẽ tiến hành các bước sau:
Đánh giá tình trạng xương: Chụp X-quang hoặc CT để xác định vùng xương cần tái tạo.
Gây tê vùng điều trị: Đảm bảo Cô Chú, Anh Chị không cảm thấy đau trong suốt quá trình phẫu thuật.
Tạo vạt nướu: Rạch vạt nướu để tiếp cận xương hàm.
Làm sạch vùng bị tiêu xương: Loại bỏ mô nhiễm trùng hoặc xương bị tổn thương trước khi tiến hành ghép.
Đặt vật liệu ghép và đặt màn chắn
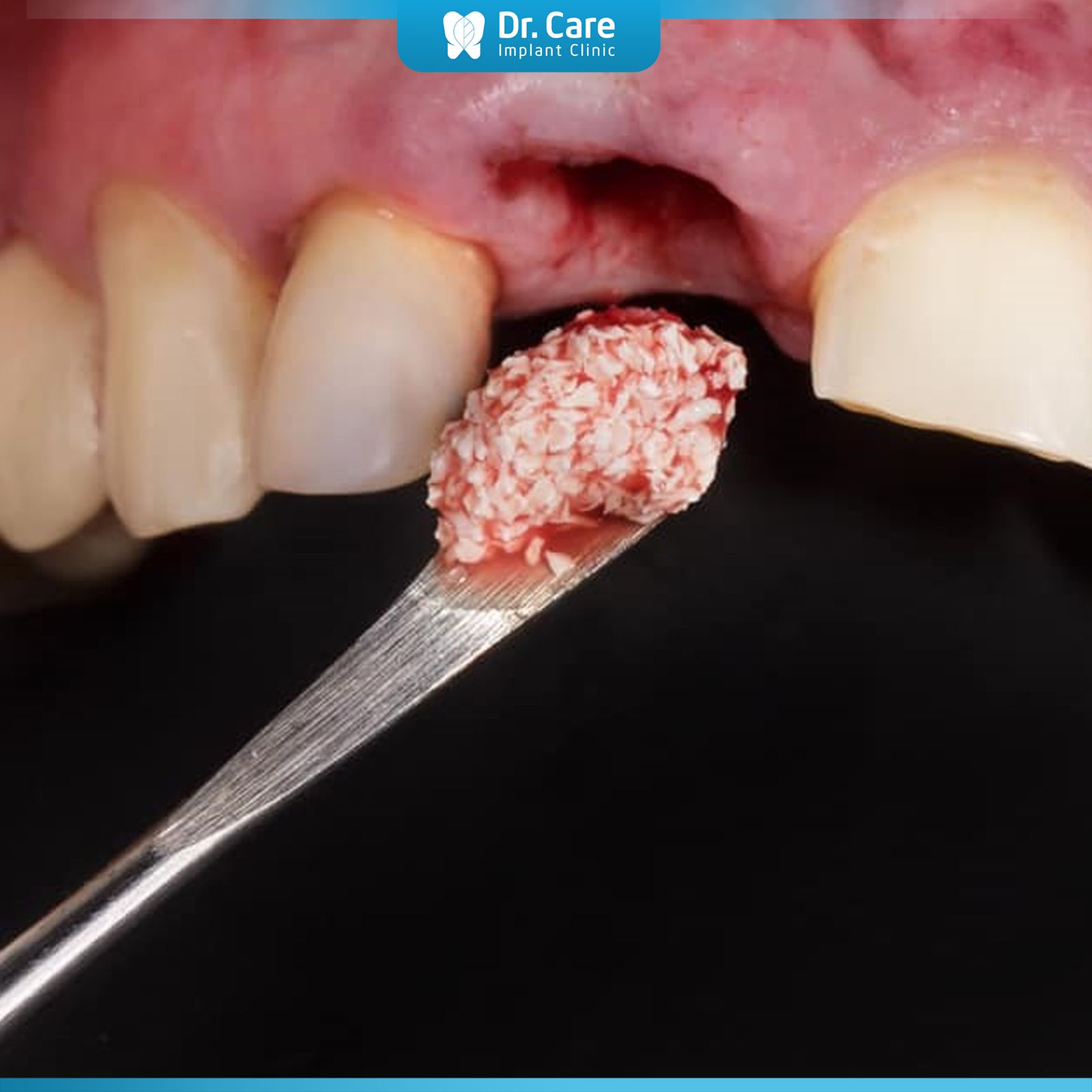
Quá trình đặt vật liệu ghép trong phẫu thuật tái sinh xương có hướng dẫn (GBR) diễn ra theo các bước cụ thể nhằm đảm bảo hiệu quả tái tạo xương.
Vật liệu ghép (autograft, allograft, xenograft, hoặc alloplast) được đưa vào vùng thiếu xương đã được chuẩn bị. Vật liệu này cung cấp khung dẫn truyền để xương tự thân phát triển vào.
Màng chắn sinh học được đặt lên vùng ghép xương để ngăn mô mềm xâm nhập, giúp xương mới phát triển an toàn.
Khâu đóng vết mổ
Sau khi vật liệu ghép và màng chắn được đặt vào vị trí, bước khâu đóng vết mổ diễn ra nhằm bảo vệ vùng ghép khỏi vi khuẩn và giúp quá trình lành thương hiệu quả. Khâu cần đảm bảo không gây căng hoặc kéo dãn mô để tránh hở vết mổ, điều này giúp giảm nguy cơ nhiễm trùng. Bác sĩ sử dụng các mũi khâu không hấp thu hoặc chỉ tự tiêu, và vết mổ phải được đóng kín hoàn toàn để ngăn cản sự xâm nhập của mô mềm.
Phương pháp GBR có thể được thực hiện bằng cách kết hợp xương tự thân và xương bò dạng hạt theo tỷ lệ 1:1 (Geistlich Bio-Oss®). Quá trình này được hỗ trợ bởi việc sử dụng màng collagen tự nhiên (Geistlich Bio-Gide®).
Đối với những trường hợp có khuyết điểm lớn hơn về chiều ngang hoặc chiều dọc, có thể sử dụng màng d-PTFE được gia cố bằng titan để tăng cường độ ổn định về hình dạng và hỗ trợ quá trình tái tạo xương hiệu quả hơn.
Quy trình GBR 1: Thiếu cửa sổ xương quanh implant
Quy trình GBR này hiệu quả nhất khi áp dụng cho các thiếu hụt xương ít. Việc chẩn đoán chính xác bằng CBCT rất quan trọng để lựa chọn thể tích xương có chiều rộng từ 4 đến 6 mm. Sự kết hợp giữa xương tự thân tiếp xúc trực tiếp với Implant và xương bò vô cơ ở phía trên là yếu tố then chốt cho sự thành công. Xương tự thân cung cấp khả năng sinh xương và tạo xương, trong khi xương bò vô cơ giúp duy trì thể tích và hình dạng trong thời gian dài. Màng collagen được ưu tiên hơn màng e-PTFE vì khả năng hỗ trợ lành thương mô mềm tốt hơn và không cần phải loại bỏ sau phẫu thuật. Mặc dù màng collagen có thể thiếu ổn định về hình dạng, vấn đề này có thể được khắc phục bằng cách sử dụng hỗn hợp xương và cố định màng chính xác để ổn định vật liệu ghép.
Quy trình GBR 1: Các bước điều trị thường diễn ra như sau
Chuẩn bị mô nha chu và mô mềm: Bắt đầu bằng việc xử lý mô nha chu và mô mềm để chuẩn bị cho phẫu thuật.
Rạch đường giữa sống hàm: Thực hiện một đường rạch ở giữa sống hàm trong vùng mô sừng hóa.
Bóc tách vạt toàn phần: Nâng vạt toàn phần vượt qua đường nối nướu-niêm mạc và mở rộng ít nhất 5mm ngoài vùng thiếu hụt xương.
Rạch dọc bổ sung: Thêm hai đường rạch dọc cách vùng thiếu hụt xương ít nhất một răng để tạo sự linh hoạt cho vạt.
Làm sạch vị trí nhận: Loại bỏ mô mềm còn sót lại tại vị trí sẽ nhận ghép.
Thu thập xương tự thân: Sử dụng dụng cụ lấy xương vỏ với phương pháp xâm lấn tối thiểu để thu thập xương tự thân.
Tạo lỗ tại vị trí nhận: Dùng mũi khoan 1mm để tạo các lỗ nhỏ tại vị trí nhận ghép, giúp tăng cường sự tích hợp xương.
Đặt implant: Sử dụng máng phẫu thuật để hướng dẫn và đặt implant vào vị trí mong muốn.
Phủ implant: Che phủ các ren implant lộ ra bằng 2mm xương tự thân và 2mm Geistlich Bio-Oss®, sau đó che lại bằng màng Geistlich Bio-Gide®.
Cố định màng: Sử dụng chỉ khâu hoặc ghim titan để cố định màng ở cả phía ngoài và phía trong.
Giảm căng vạt: Thực hiện các đường rạch giải phóng màng xương để giảm căng cho vạt mô.
Khâu vết thương: Kết hợp mũi khâu đệm ngang và mũi khâu đơn bằng chỉ PTFE để đóng vết thương.
Chăm sóc sau phẫu thuật: Tránh tác động lực lên vùng phẫu thuật và hạn chế tiếp xúc với mô lân cận.
Tái khám sau 6 tháng: Sáu tháng sau khi đặt implant và thực hiện GBR, tiến hành ghép nướu sừng hóa để tăng độ dày và chất lượng mô mềm.
Phục hình cuối cùng: Sử dụng công nghệ CAD/CAM để chế tác trụ phục hình và mão răng bắt vít đồng thời.
Quy trình GBR 2: Các thiếu hổng lớn theo chiều ngang.
Đối với những thiếu hụt xương lớn theo chiều ngang, thực hiện quy trình GBR theo từng giai đoạn sẽ an toàn và dự đoán kết quả tốt hơn so với việc kết hợp GBR và cấy ghép Implant đồng thời. Quá trình ghép xương GBR 2 hiện nay thường sử dụng hỗn hợp với thể tích lớn hơn giữa xương tự thân và xương bò vô cơ, có thể được che phủ bằng màng collagen tự nhiên (như Geistlich Bio-Gide®) hoặc màng d-PTFE gia cố titan, tùy thuộc vào mức độ nghiêm trọng của thiếu hụt xương.
Thiếu hụt một vách: Thông thường, các khiếm khuyết lớn một vách với chiều rộng xương đo bằng CBCT từ 3 đến 4 mm có thể được ghép và che phủ bằng màng collagen, được cố định bằng ghim ở cả phía trong và phía ngoài.
Thiếu hụt hai thành nghiêm trọng: Trong những trường hợp tiêu xương hai thành nghiêm trọng với chiều rộng xương CBCT dưới 3 mm, hỗn hợp xương tự thân và vật liệu thay thế xương được che phủ bởi màng d-PTFE không tiêu, được cố định bằng vít ở phía ngoài.
Thời gian lành thương cho quy trình GBR 2 này thường kéo dài từ 6 đến 8 tháng. Kết quả là tạo ra hơn 5 mm xương mới theo chiều ngang, đã được chứng minh trong nhiều nghiên cứu lâm sàng. Điều này cung cấp đủ chiều rộng xương để vị trí cấy ghép Implant có thể được thực hiện một cách dự đoán trước.
Việc quản lý mô mềm trước, trong và sau quy trình GBR 2 là yếu tố then chốt để đảm bảo mô mềm dày và khỏe mạnh. Điều này giúp đóng vạt mà không bị căng và tạo đủ mô sừng hóa.
Quy trình GBR 3: Thiếu hổng xương theo chiều dọc.
Thiếu hụt xương theo chiều dọc là tình trạng mất xương theo hướng thẳng đứng, dẫn đến giảm chiều cao của xương hàm. Điều này xảy ra khi xương ổ răng bị tiêu biến sau khi mất răng, do chấn thương, nhiễm trùng hoặc bệnh lý nha chu.
Mất xương theo chiều dọc có thể dẫn đến thay đổi hình dạng khuôn mặt, môi và nướu, ảnh hưởng đến thẩm mỹ gương mặt.
Việc tăng cường thể tích xương theo chiều dọc là thử thách lớn nhất trong các quy trình ghép xương tái sinh xương (GBR), bởi nó đòi hỏi tái tạo một lượng lớn xương cả theo chiều dọc và chiều ngang, trong khi có rất ít hoặc không có thành xương hiện hữu để làm nền tảng cho quá trình hình thành xương mới.
Để đảm bảo nguồn cung cấp máu đầy đủ từ xương nền đến phần ngoài của vùng ghép và để quá trình khoáng hóa diễn ra hoàn toàn, cần một thời gian lành thương kéo dài từ 9 đến 12 tháng.
Ngoài ra, để bảo vệ mảnh ghép xương ghép khỏi sự xâm nhập của mô mềm trong thời gian lành thương, cần sử dụng thiết bị tạo khoảng không có khả năng loại trừ tế bào lâu dài, cùng với vạt mô mềm dày để tạo môi trường lành thương kín cho vùng ghép GBR.
Quy trình GBR 3: Các bước điều trị diễn ra như sau
Đường rạch giữa sống hàm: Thực hiện một đường rạch toàn phần dọc theo sống hàm vào vùng nướu sừng hóa.
Đường rạch dọc bổ sung: Thực hiện các đường rạch dọc cách vùng phẫu thuật ít nhất một răng, hoặc cách khoảng 5mm đối với vùng sống hàm mất răng.
Bóc tách vạt toàn phần: Sử dụng dụng cụ bóc tách màng xương để nâng vạt toàn phần vượt qua chỗ nối nướu-niêm mạc, mở rộng ít nhất 5mm ngoài vùng thiếu hụt xương.
Làm sạch vị trí nhận: Loại bỏ mọi mô mềm còn sót lại tại vị trí sẽ nhận ghép xương.
Tạo lỗ tại vị trí nhận: Sử dụng mũi khoan 1mm để tạo các lỗ nhỏ trên bề mặt xương tại vị trí nhận, giúp tăng cường sự tích hợp xương.
Chuẩn bị vật liệu ghép xương: Thu thập xương tự thân và trộn theo tỷ lệ 1:1 với các hạt xương bò vô cơ (Geistlich Bio-Oss). Đặt hỗn hợp này vào vùng thiếu hụt xương.
Che phủ vùng ghép: Sử dụng màng PTFE gia cố titan để che phủ vùng ghép xương và cố định bằng đinh hoặc vít xương để giữ vững màng.
Kết hợp nâng xoang (nếu cần): Trong trường hợp thiếu hụt xương theo chiều đứng ở hàm trên, có thể kết hợp với kỹ thuật nâng sàn xoang để tăng thêm chiều cao xương ở vùng chóp.
Sử dụng màng collagen bổ sung: Nếu các cạnh của màng không tiêu không khớp tốt, đặt một màng collagen hai lớp (Geistlich Bio-Gide®) lên trên màng PTFE để đóng kín khoảng trống trong vùng ghép.
Giải phóng màng xương: Thực hiện các đường rạch giải phóng màng xương để giảm căng cho vạt mô và đảm bảo đóng kín mà không gây áp lực lên vùng ghép.
Khâu vạt hai lớp không căng: Sử dụng mũi khâu đệm ngang cách mép đường rạch 4mm và khâu đơn gián đoạn để sát mép vạt, đảm bảo có lớp mô liên kết dày ít nhất 4mm giữa màng và biểu mô miệng nhằm ngăn ngừa lộ màng.
Đóng các đường rạch dọc: Sử dụng các mũi khâu đơn để đóng kín các đường rạch dọc một cách chắc chắn.
Thời gian lành thương: Chờ đợi thời gian lành thương kéo dài từ 9 đến 12 tháng trước khi tiến hành đặt implant.
Trong việc điều trị các khiếm khuyết xương theo chiều dọc, màng e-PTFE được gia cố bằng titan đã được phát triển.
Nhiều trường hợp lâm sàng đã được ghi nhận cho thấy có thể đạt được chiều cao xương tối đa lên đến 12 mm, với chiều cao trung bình hơn 5 mm và độ rộng từ 8 đến 10 mm, đủ để đặt Implant ở vị trí thẩm mỹ tối ưu trong hầu hết các trường hợp.
Đánh giá cẩn thận và toàn diện tình trạng mất răng, tiêu xương của Cô Chú, Anh Chị là chìa khóa để xác định quy trình GBR phù hợp nhất. Việc này không chỉ đảm bảo hiệu quả và an toàn cho quá trình điều trị mà còn tối ưu hóa kết quả thẩm mỹ và chức năng. Sự hợp tác chặt chẽ giữa bác sĩ và bệnh nhân trong việc lập kế hoạch và thực hiện điều trị sẽ góp phần quan trọng vào thành công của quy trình tái tạo xương.
Xem thêm: Trồng răng Implant bao nhiêu tiền 1 cái?
Quá trình lành thương sau phẫu thuật tái sinh xương (GBR)
Quá trình lành thương sau phẫu thuật tái sinh xương (GBR) là một giai đoạn phức tạp và diễn ra qua nhiều bước. Dưới đây là các giai đoạn chính của quá trình này:
Giai đoạn hình thành cục máu đông và mô mềm (1-2 tuần đầu)
Ngay sau phẫu thuật, một cục máu đông sẽ hình thành để bảo vệ khu vực cấy ghép và vật liệu xương ghép. Cục máu này đóng vai trò quan trọng trong việc bắt đầu quá trình tái tạo mô mềm và là bước đầu tiên giúp ổn định khu vực phẫu thuật. Trong giai đoạn này, vết mổ cần được bảo vệ khỏi nhiễm trùng và tổn thương cơ học.
Giai đoạn tích hợp xương và tái tạo mô mềm (2-6 tuần)
Mô mềm bắt đầu phát triển và che phủ khu vực phẫu thuật. Đồng thời, xương tự thân bắt đầu tích hợp với vật liệu ghép, tạo ra nền tảng cho quá trình tái tạo xương tiếp theo. Việc duy trì vệ sinh miệng tốt trong giai đoạn này rất quan trọng để tránh nhiễm trùng và hỗ trợ quá trình lành thương.
Giai đoạn phát triển xương mới (3-6 tháng)
Quá trình tích hợp xương diễn ra mạnh mẽ trong giai đoạn này, xương mới tiếp tục phát triển và lấp đầy vùng được ghép. Điều này giúp tạo nền tảng chắc chắn cho cấy ghép implant. Thời gian có thể kéo dài từ 3 đến 6 tháng tùy thuộc vào tình trạng sức khỏe và chất lượng vật liệu ghép được sử dụng.
Kiểm tra và đánh giá mức độ lành thương
Sau khi hoàn tất các giai đoạn lành thương, bác sĩ sẽ thực hiện kiểm tra để đảm bảo xương đã tích hợp hoàn toàn và có đủ độ chắc chắn để tiến hành các bước tiếp theo như cấy ghép implant. Việc theo dõi kỹ càng trong giai đoạn này là yếu tố quyết định đến sự thành công của phẫu thuật.
Các yếu tố ảnh hưởng đến quá trình lành thương bao gồm tình trạng sức khỏe tổng thể, chăm sóc sau phẫu thuật, và loại vật liệu ghép được sử dụng.
Lợi ích phẫu thuật tái sinh xương
Phẫu thuật tái sinh xương (GBR) mang lại nhiều lợi ích quan trọng trong điều trị nha khoa. Trước hết, nó giúp phục hồi và tái tạo xương hàm bị mất, tạo nền tảng vững chắc cho việc cấy ghép Implant.
Quá trình này còn ngăn ngừa tiêu xương tiếp tục ở khu vực mất răng, giúp bảo vệ hình dạng khuôn mặt. Ngoài ra, tái sinh xương cũng cải thiện đáng kể chức năng ăn nhai và thẩm mỹ cho bệnh nhân, đảm bảo sự thành công và bền vững cho trụ Implant trong xương hàm.
Ngoài các lợi ích cơ bản như phục hồi và tái tạo xương hàm, phẫu thuật tái sinh xương (GBR) còn có thêm những lợi ích quan trọng khác. Nó giúp duy trì cấu trúc ổn định của nướu và xương hàm, tránh việc tụt nướu và tiêu xương theo thời gian. GBR cũng giúp giảm thiểu nguy cơ nhiễm trùng và biến chứng sau khi mất răng.
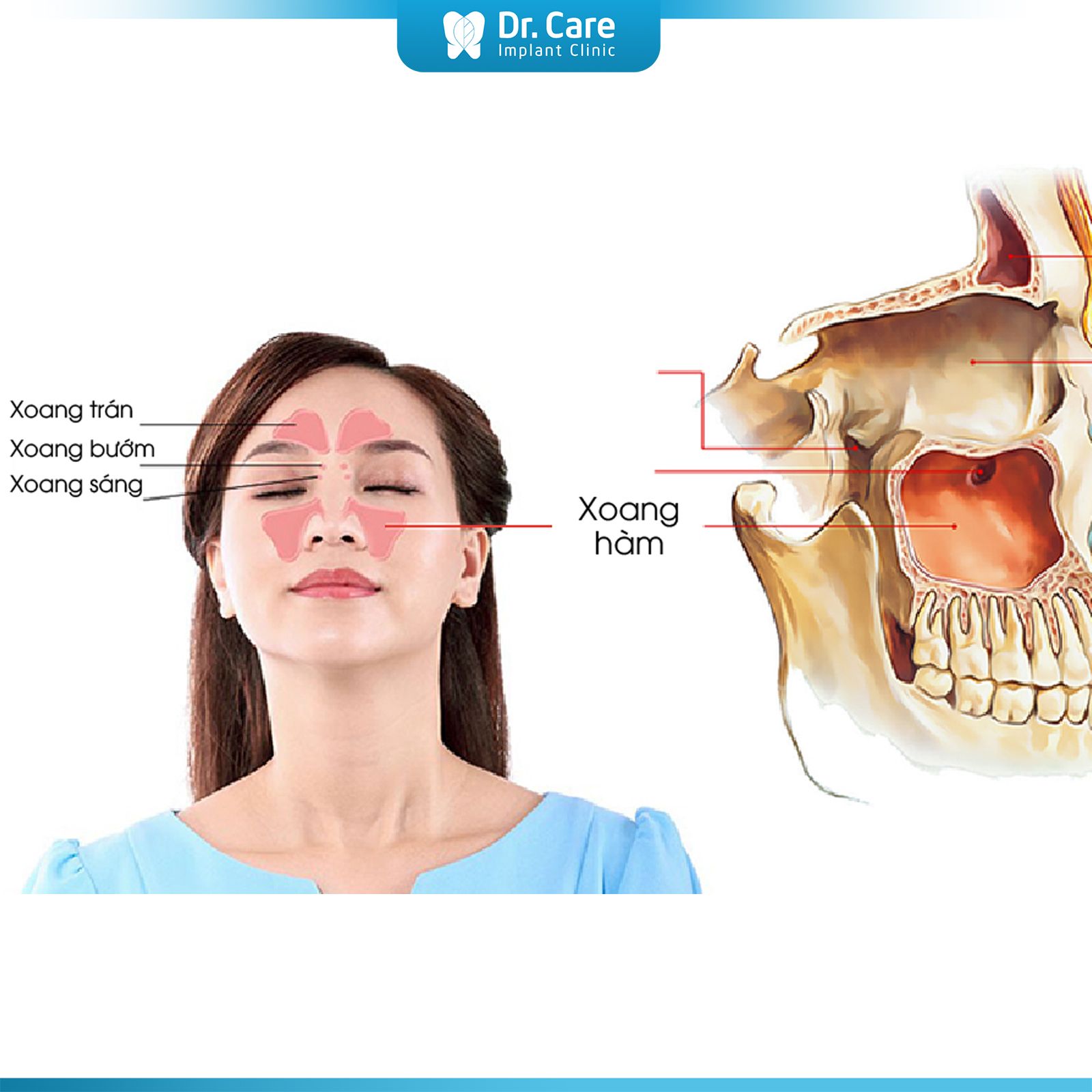
Kỹ thuật nâng xoang kín, nâng xoang hở trong cấy ghép Implant
Kỹ thuật nâng xoang kín và nâng xoang hở là hai phương pháp phổ biến được áp dụng trong cấy ghép Implant để gia tăng chiều cao xương ở vùng xoang hàm trên, nơi mà xương bị tiêu biến do mất răng lâu năm.
Nâng xoang kín (Closed Sinus Lift)
Đây là phương pháp ít xâm lấn hơn, thường được thực hiện khi chiều cao xương còn lại là từ 5-7mm. Bác sĩ sẽ nâng nhẹ màng xoang qua lỗ cắm Implant bằng cách dùng dụng cụ đặc biệt hoặc khí nén mà không cần mở một cửa sổ lớn trên xương. Vật liệu ghép xương được đặt qua lỗ implant.
Thời gian phục hồi nhanh hơn và ít gây đau đớn, biến chứng thấp do quy trình ít xâm lấn hơn.
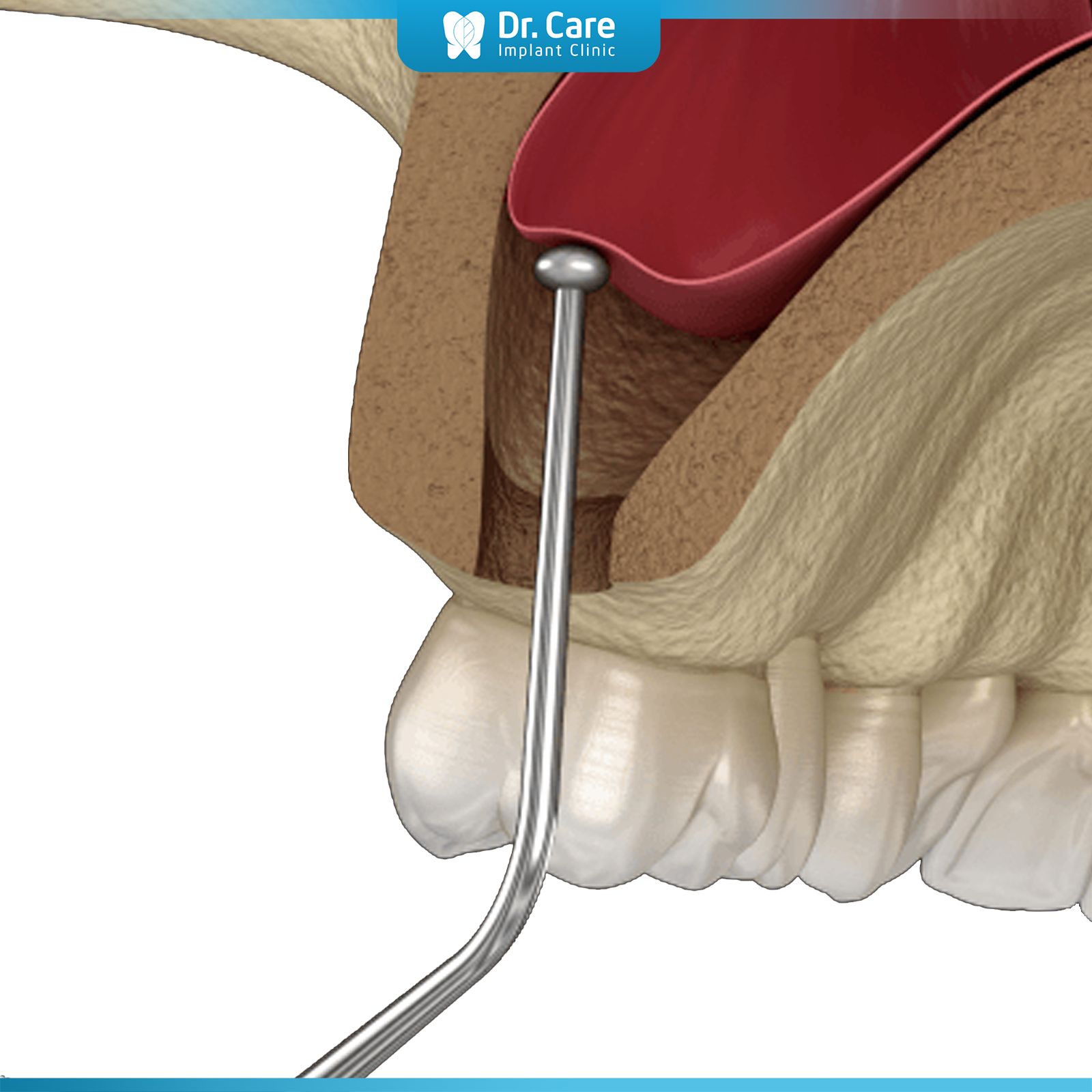
Nâng xoang hở (Open Sinus Lift):
Phương pháp này áp dụng khi chiều cao xương còn lại dưới 5mm. Bác sĩ sẽ mở một cửa sổ ở bên ngoài xương hàm trên (lateral window) để tiếp cận màng xoang, sau đó nâng màng lên và đưa vật liệu ghép xương vào dưới màng xoang. Quy trình này thường kết hợp với cấy ghép Implant hoặc cần thêm thời gian để xương tái tạo trước khi tiến hành cấy ghép.
Phương pháp này hiệu quả trong các trường hợp mất xương nghiêm trọng, tăng khả năng thành công của cấy ghép implant ở vùng hàm trên.
Khi mất răng lâu dài, xương hàm trên sẽ tiêu biến, đặc biệt ở khu vực gần xoang hàm. Việc nâng xoang giúp tạo thêm không gian cho xương mới phát triển, đảm bảo implant có đủ độ vững chắc và bám dính tốt vào xương. Nâng xoang giúp duy trì hình dáng khuôn mặt, tránh việc tiêu xương làm khuôn mặt biến dạng.
Những lưu ý khi thực hiện nâng xoang:
Tình trạng sức khỏe tổng quát: Bệnh nhân cần có sức khỏe ổn định, không mắc các bệnh lý như viêm xoang mãn tính, các vấn đề về hô hấp hay các bệnh răng miệng nghiêm trọng.
Chăm sóc sau phẫu thuật: Cần tuân thủ đúng chỉ dẫn của bác sĩ về vệ sinh răng miệng, hạn chế hắt hơi và những hoạt động có thể ảnh hưởng đến vết mổ.
Thời gian phục hồi: Thời gian lành thương có thể kéo dài từ vài tháng đến 1 năm tùy vào tình trạng xương và phương pháp nâng xoang được thực hiện.
Đối tượng nào có thể thực hiện nâng xoang?
Nâng xoang kín và nâng xoang hở là hai kỹ thuật phẫu thuật được thực hiện khi bệnh nhân không đủ chiều cao xương hàm trên để cấy ghép Implant thành công.
Nâng xoang kín: Thường phù hợp với những bệnh nhân có ít nhất 5-7mm chiều cao xương còn lại. Đây là phương pháp ít xâm lấn hơn và không cần mở xoang quá rộng.
Nâng xoang hở: Áp dụng cho các bệnh nhân có dưới 5mm xương còn lại. Phương pháp này yêu cầu mở một cửa sổ xoang lớn hơn để đặt vật liệu ghép.
Các bệnh nhân cần có sức khỏe tổng thể tốt và không có các bệnh lý về viêm xoang mãn tính.
Trước khi thực hiện phẫu thuật tái sinh xương cần lưu ý điều gì?
Khi cần thực hiện phương pháp tái sinh xương (GBR) để đảm bảo nền tảng vững chắc cho trụ Implant. Việc phẫu thuật này đòi hỏi nhiều yếu tố cần được xem xét kỹ lưỡng để đảm bảo kết quả tốt nhất.
Trước tiên, bệnh nhân cần được đánh giá tình trạng sức khỏe tổng thể. Những bệnh lý như tiểu đường không kiểm soát, các bệnh lý về tim mạch hoặc miễn dịch có thể ảnh hưởng đến khả năng lành thương sau phẫu thuật. Điều này đòi hỏi bác sĩ phải có kế hoạch điều trị cụ thể và theo dõi sức khỏe bệnh nhân chặt chẽ.
Tiếp theo, tình trạng răng miệng của bệnh nhân cũng rất quan trọng. Các vấn đề như viêm nướu, sâu răng, hoặc nhiễm trùng vùng cấy ghép phải được xử lý trước khi tiến hành phẫu thuật tái sinh xương.
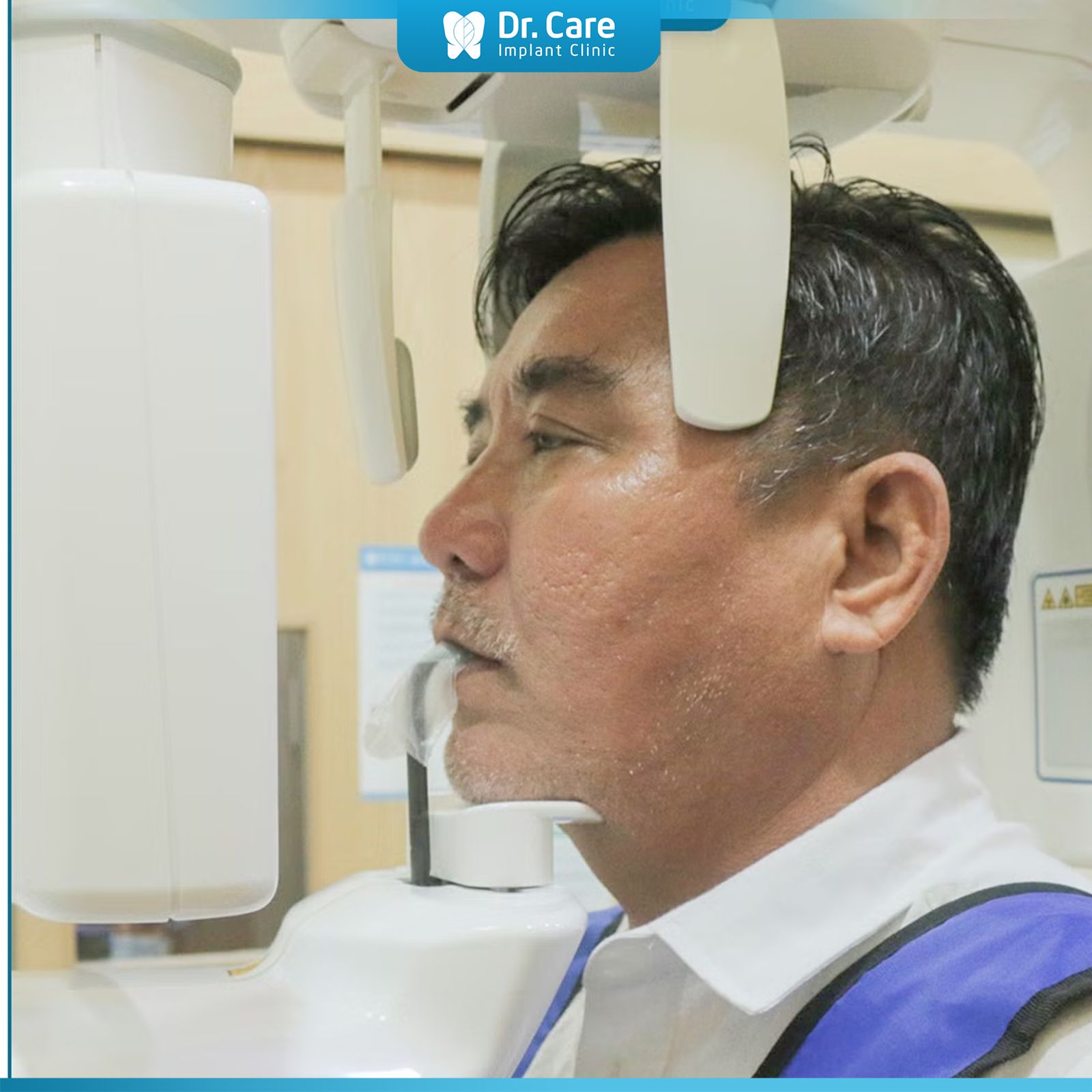
Chụp X-quang hoặc CT là bước không thể thiếu trong quá trình chuẩn bị, giúp bác sĩ đánh giá độ dày và chiều cao của xương hàm, từ đó lập kế hoạch phẫu thuật chi tiết.
Ngoài ra, bệnh nhân cần ngưng hút thuốc ít nhất vài tuần trước khi phẫu thuật, vì hút thuốc có thể làm giảm khả năng lành thương và tăng nguy cơ nhiễm trùng.
Cuối cùng, bệnh nhân cần thông báo cho bác sĩ về tất cả các loại thuốc đang sử dụng, vì một số loại thuốc có thể gây ảnh hưởng đến quá trình phẫu thuật hoặc lành thương sau đó.
Tiên lượng sau phẫu thuật
Tiên lượng sau phẫu thuật tái sinh xương (GBR) thường rất khả quan, với tỷ lệ thành công cao nếu thực hiện đúng quy trình và chăm sóc hậu phẫu tốt. Dưới đây là một số điểm cần lưu ý về tiên lượng sau khi thực hiện phẫu thuật GBR:
Các nghiên cứu cho thấy tỷ lệ thành công của cấy ghép Implant sau phẫu thuật GBR có thể đạt đến 95-100%, đặc biệt khi sử dụng màng chắn và vật liệu ghép phù hợp. Kỹ thuật này giúp tái tạo đủ lượng xương cần thiết, đảm bảo implant có độ ổn định tốt trong thời gian dài.
Mặc dù tỷ lệ thành công cao, vẫn có một số rủi ro như nhiễm trùng, hở màng chắn, hoặc thất bại trong việc tích hợp xương. Những rủi ro này thường liên quan đến chăm sóc không đúng cách hoặc tình trạng sức khỏe tổng quát của bệnh nhân không ổn định.
Khi nào cần gặp bác sĩ
Sau khi thực hiện phẫu thuật tái sinh xương (GBR), bệnh nhân cần chú ý đến một số dấu hiệu để xác định liệu quá trình lành thương có diễn ra bình thường hay không. Cần gặp bác sĩ ngay khi có các dấu hiệu sau:
Sưng tấy hoặc đau kéo dài: Mặc dù sưng và đau là bình thường trong vài ngày đầu, nhưng nếu cơn đau kéo dài quá lâu hoặc trở nên nghiêm trọng hơn, đây có thể là dấu hiệu của nhiễm trùng hoặc các vấn đề khác cần được kiểm tra ngay.
Chảy máu quá mức: Chảy máu nhẹ là bình thường sau phẫu thuật, nhưng nếu bạn gặp tình trạng chảy máu liên tục hoặc không kiểm soát được, cần thông báo ngay cho bác sĩ.
Nhiễm trùng: Các dấu hiệu như mủ, mùi hôi, hoặc sốt có thể là biểu hiện của nhiễm trùng. Trong trường hợp này, bác sĩ sẽ cần can thiệp để xử lý kịp thời.
Hở màng chắn hoặc mô ghép: Nếu màng chắn hoặc mô ghép bị lộ ra do vết mổ không khép kín hoàn toàn, cần gặp bác sĩ để điều chỉnh hoặc xử lý.
Khó khăn trong ăn uống hoặc nói chuyện: Nếu tình trạng này không giảm dần mà trở nên tồi tệ hơn, có thể vùng phẫu thuật gặp vấn đề.
Kiểm tra định kỳ cũng là một phần quan trọng trong quá trình theo dõi và đảm bảo kết quả thành công.
Chế độ dinh dưỡng sau phẫu thuật tái sinh xương?
Chế độ dinh dưỡng sau phẫu thuật tái sinh xương (GBR) đóng vai trò rất quan trọng trong quá trình lành thương và phục hồi. Dưới đây là những lưu ý quan trọng về dinh dưỡng mà bệnh nhân cần tuân thủ:
Ăn thức ăn mềm: Trong những tuần đầu sau phẫu thuật, nên duy trì chế độ ăn uống gồm các loại thực phẩm mềm và dễ nuốt, như súp, cháo, sinh tố, hoặc sữa chua. Điều này giúp tránh gây áp lực lên khu vực vừa phẫu thuật, từ đó ngăn ngừa các biến chứng và giúp quá trình lành thương diễn ra tốt hơn.
Tránh thức ăn quá nóng hoặc quá lạnh: Tránh các món ăn có nhiệt độ quá cao hoặc quá thấp, vì chúng có thể làm vùng vết thương trở nên nhạy cảm hơn và gây khó chịu. Thức ăn ấm vừa phải là lựa chọn an toàn trong giai đoạn đầu sau phẫu thuật.
Bổ sung thực phẩm giàu dinh dưỡng: Để hỗ trợ quá trình tái tạo xương và mô, bệnh nhân nên bổ sung các loại thực phẩm giàu vitamin và khoáng chất, đặc biệt là vitamin C (tăng cường khả năng lành thương) và calcium (giúp phát triển xương mới). Rau xanh, trái cây tươi, và các sản phẩm từ sữa là những lựa chọn tốt.
Uống đủ nước: Nước giúp cơ thể loại bỏ độc tố và duy trì độ ẩm cần thiết cho mô, hỗ trợ quá trình hồi phục. Hãy chắc chắn uống đủ lượng nước cần thiết mỗi ngày, nhưng tránh dùng nước có ga hoặc nước ngọt.

Phẫu thuật tái sinh xương (GBR) là một phương pháp quan trọng trong nha khoa, giúp phục hồi và tái tạo xương hàm, tạo điều kiện lý tưởng cho việc cấy ghép Implant. Với tỷ lệ thành công cao và khả năng cải thiện thẩm mỹ cũng như chức năng ăn nhai, GBR mang lại lợi ích to lớn cho những bệnh nhân bị tiêu xương nghiêm trọng.
Tuy nhiên, để đạt kết quả tốt nhất, bệnh nhân cần tuân thủ chế độ chăm sóc sau phẫu thuật và duy trì sức khỏe răng miệng hợp lý và nên thực hiện tại nha khoa chuyên sâu, có giấy phép hoạt động rõ ràng với độ ngũ Bác sĩ chuyên sâu Implant.
Có thể bạn quan tâm:
- Dịch vụ trồng răng Implant toàn hàm All on 4 và All on 6
- Dr. Care: Nha khoa trồng răng Implant uy tín tại TPHCM
- Trụ Implant Straumann - Tìm hiểu xuất xứ, ưu điểm và giá cả
- Top 3 trụ Implant Đức hiện nay trên thị trường
Thông tin liên hệ Nha khoa Dr. Care
Trồng răng Implant
Dành riêng cho Cô Chú trung niên tại Việt Nam
Hiện nay, Dr. Care - Implant Clinic là một trong những nha khoa uy tín hàng đầu cung cấp dịch vụ trồng răng Implant chuẩn Y khoa giúp khách hàng phục hồi mất răng hiệu quả và an toàn đáp ứng 3 tiêu chí: Phục hồi khả năng ăn nhai, hoàn thiện thẩm mỹ và đảm bảo sử dụng lâu bền.
Đến nha khoa, Khách hàng được Đội ngũ Bác sĩ dày dặn kinh nghiệm tư vấn tận tâm, cặn kẽ về tình trạng răng miệng. tình trạng mất răng. Bác sĩ sau khi thăm khám kỹ càng sẽ đưa ra giải pháp tối ưu, tiết kiệm và an toàn.
Không chỉ có thế mạnh về chất lượng điều trị, Dr. Care còn không ngừng cập nhật trang thiết bị hiện đại và công nghệ điều trị tối tân hỗ trợ chẩn đoán chuẩn xác, rút ngắn thời gian điều trị, nha khoa với "Liệu pháp trồng răng không đau" cho Khách hàng trải nghiệm trồng răng êm ái, thoải mái như đi spa.
Đặt hẹn với Dr. Care - Implant Clinic để thăm khám, tư vấn và điều trị. Tại đây
(*) Kết quả điều trị có thể khác nhau tùy vào thể trạng mỗi người.